di: Carmela De Vivo, Michela Ascani e Salvatore Cacciola
EyesReg, Vol.9, N.1, Gennaio 2019
Introduzione
Nelle società occidentali i sistemi di welfare stanno indirizzandosi verso servizi di cura e di inclusione sociale su base locale, maggiormente modellati sulla persona e i suoi bisogni. Tale cambiamento è collegato alla crisi delle risorse pubbliche e all’esigenza di una modernizzazione del welfare nell’ottica di una maggiore efficacia ed efficienza dei servizi, nel contesto dell’evoluzione sociale, economica, culturale e politica delle società attuali. I processi in atto vedono un cambiamento nei rapporti tra Stato, mercato e società civile: lo Stato definisce il quadro politico e assume la direzione e il coordinamento dei processi di fornitura di servizi,, il mercato e la società civile sono coinvolti direttamente nella fornitura di servizi. In questo contesto sono emerse gradualmente dalla società civile forme nuove di organizzazione e di pratiche sociali, che segnano di fatto la transizione ad un welfare pubblico-privato, innovativo e basato su reti, con una gestione mista tra enti pubblici, pazienti, famiglie e comunità locali (Van Berkel R., Valkenburg B., 2007; Righetti A., 2013; Maino F., 2014; Tulla A.F. et al., 2014).
Il lavoro vuole contribuire alla conoscenza sul tema con un’analisi del contesto europeo e del quadro di riferimento comunitario, nonché fare il punto sull’attivazione dei budget di salute in Italia, caratterizzata, in alcuni casi, dall’integrazione tra l’ambito sociosanitario e l’azienda/impresa agricola, quale esempio di un nuovo modello di welfare di comunità.
Il contesto europeo della personalizzazione dei servizi
Vari strumenti volti alla personalizzazione della cura e dei servizi, specialmente diretti a destinatari con problematiche di lungo periodo, sono stati utilizzati in Nord America e in Europa dagli anni ’90, con una grande variabilità negli obiettivi, nel funzionamento, nei contesti di riferimento, e con il denominatore comune sia delle difficoltà dei governi nel controllare i costi della spesa sociale e sanitaria, sia della tendenza verso approcci alla salute più attenti all’individuo nella sua interezza. L’idea alla base dei personal budget e strumenti simili è che la riduzione dei costi di assistenza sociale e sanitaria avvenga delegando il controllo del budget all’utilizzatore finale e riducendo così il ricorso a cure residenziali o intensive, a favore di cure di lungo periodo a casa e comunque all’interno della comunità di appartenenza (Van Berkel R., Valkenburg B., 2007; Wirrmann Gadsby E., 2013; Exworthy M. et al., 2017).
Il personal budget, spesso denominato anche personal health budget, è definito come un’attribuzione di fondi agli utilizzatori per supportare direttamente i loro fabbisogni individuali di salute e benessere sociale e personale, pianificata e concordata tra l’individuo e i servizi socio-sanitari, spesso attraverso un professionista, il care planner (Wirrmann Gadsby E., 2013). Le autorità competenti forniscono ai beneficiari un budget, che permette loro di acquisire un tipo di assistenza e servizi più vicini ai loro fabbisogni e al loro stile di vita, finalizzato ad essere “inclusi” nella comunità di appartenenza (Hatton C., Waters J., 2011; European Platform for Rehabilitation, 2016). L’individuo diviene così teoricamente un “integratore di servizi”, che co-produce ed ha un parziale controllo del supporto di cui ha bisogno (Webber M. et al., 2014; Exworthy M. et al., 2017).
In alcune realtà i fondi vengono erogati sotto forma di pagamento diretto, in altre come budget indiretto,, speso per conto dell’utente da una terza parte (es. servizi socio-sanitari), ferma restando da parte dell’utente stesso la scelta di come soddisfare i propri fabbisogni. Dall’esame di alcune ricerche europee sul tema emerge che, nonostante la difficoltà nell’operare una generalizzazione e l’assenza di evidenze sia in termini di impatto sui sistemi di welfare, che sugli utilizzatori, sono prevalentemente due i modelli in essere. Il primo è più aperto per quanto riguarda i criteri di attribuzione dei pagamenti, il secondo, il più diffuso, più pianificato e restrittivo per quanto riguarda i beni e i servizi acquistabili. Il modello prevalente, entro cui si colloca anche l’esperienza di alcune regioni italiane, è caratterizzato dal calcolo di un budget individuale, dalla presenza di un raccordo tra domanda e offerta di servizi, sulla base dei fabbisogni del ricevente, dall’esistenza di una progettazione basata sulla persona, dall’approvazione del budget da parte del finanziatore, dalla scelta di una modalità di allocazione del budget stesso (Wirrmann Gadsby E., 2013).
Tra i fattori in grado di influenzare maggiormente i risultati del processo, emerge il ruolo determinante degli stakeholders e delle reti formali e informali. Le reti formali includono assistenti socio-sanitari, professionisti di raccordo tra servizi e utenti, medici, educatori, fornitori dei servizi, ecc. Le seconde, denominate, tra l’altro, “natural supports”, comprendono famiglia, partner, amici, vicini, colleghi e i membri della comunità di appartenenza. L’integrazione nella comunità di appartenenza è uno degli obiettivi del finanziamento individualizzato e rappresenta una differenza sostanziale rispetto ai servizi socio-sanitari tradizionali erogati dal livello centrale (Fleming P., 2016). Un altro degli elementi cruciali, e nello stesso tempo critici, per la buona riuscita dei personal budget sembra essere il supporto (“care planning”, “brokerage”) fornito sia nella fase di pianificazione, che in quella di gestione: l’impatto positivo dello strumento è massimizzato da un processo di supporto efficace in termini di informazione, controllo sulla spesa, burocrazia (Hatton C., Waters J., 2011; Wirrmann Gadsby E., 2013). Di contro, in letteratura sono riportate anche una serie di criticità legate prevalentemente alla complessità dello strumento, che risiede soprattutto nella molteplicità degli attori coinvolti e nel cambiamento culturale, strutturale e delle modalità di lavoro richiesto a tutti i partecipanti al processo. Tale complessità è alla base della lentezza nell’adozione e nell’implementazione dei personal budget in vari Paesi europei e della più difficile adozione da parte di alcuni gruppi di beneficiari (Wirrmann Gadsby E., 2013; Welch E. et al., 2017). Sul piano delle policy, tra gli indirizzi dell’Unione Europea in ambito sanitario e sociale per il periodo post 2020, viene sottolineata la promozione dell’innovazione sociale (European Commission, 2017), menzionate cure domiciliari e servizi di comunità (European Union, 2017) e approcci innovativi integrati e di comunità più incentrati sulla persona (European Commission, 2018).
In generale, la grande variabilità dei modelli e della loro implementazione sembra quindi risiedere in numerosi fattori di contesto, in primis il processo in atto in Europa verso la trasformazione della governance dei servizi e della modalità di fornitura degli stessi, e in generale la trasformazione dei sistemi di welfare, il contesto nazionale e di politica sociale, il regime di welfare, il settore di politica sociale in cui lo strumento è applicato (Van Berkel R., Valkenburg B., 2007).
Le esperienze dei budget di salute in Italia
Il welfare ha subito negli ultimi anni modifiche sostanziali, passando da un modello assistenziale, istituzionalizzato, con costi sempre più elevati per la collettività, ad un welfare di servizio, che ha affidato al pubblico la funzione di programmazione, acquisto e controllo, lasciando al quasi – mercato l’erogazione dei servizi stessi (Starace F., 2011) e con orientamenti estremamente diversificati (Monteleone R., 2005). In tal modo viene quasi equiparato l’utente al consumatore di merci, in una sorta di presunta “sovranità del consumatore” (Righetti A., 2013), cui viene offerta la possibilità di scegliere tra più fornitori di servizi, che solo apparentemente sono di mercato, in quanto finanziati principalmente dallo Stato. Questo sistema, se da un lato è divenuto più efficiente, dall’altro ha perso in efficacia, escludendo le relazioni sociali ed estromettendo i portatori dei bisogni, i soggetti, la famiglia, la collettività. Ma la malattia più grave che forse oggi affligge il welfare è l’impersonale burocratismo che dissipa la solidarietà e corrode la convivenza collettiva (Jurgen H., 1998). La localizzazione degli interventi pone peraltro diversi interrogativi in relazione ad un assetto omogeneo dei diritti sociali e a forme di governo di processi tendenzialmente frammentati (Bifulco L., 2005).
Il budget di salute è definito dall’Osservatorio nazionale sulla condizione delle persone con disabilità quale “strumento di definizione quantitativa e qualitativa delle risorse economiche, professionali e umane necessarie per innescare un processo volto a restituire centralità alla persona, attraverso un progetto individuale globale”. È indirizzato a persone con disabilità psichica o fisica, ex detenuti, ex tossicodipendenti, ecc. per le quali il percorso riabilitativo deve prevedere sia aspetti sanitari che sociali.
Nel rispetto della definizione di sanità[ (1) quale “lo stato di completo benessere fisico, psichico e sociale e non semplice assenza di malattia”, i percorsi abilitativi individuali interessano infatti più aree, relative sia agli aspetti sociali che di diritto di cittadinanza: apprendimento/espressività, casa/habitat sociale, formazione/lavoro, socialità/affettività. Sono questi i temi sui quali si costruisce il Progetto Terapeutico-Riabilitativo Individualizzato (PRTI), nella logica della centralità della persona e del valore della comunità. Diverse regioni italiane hanno adottato il budget di salute quale strumento integrato di gestione degli interventi socio sanitari. La tabella 1 riporta i principali provvedimenti emessi negli ultimi anni in Italia, che hanno creato i presupposti per l’azione di alcune Regioni.
Tabella 1 – Quadro normativo nazionale
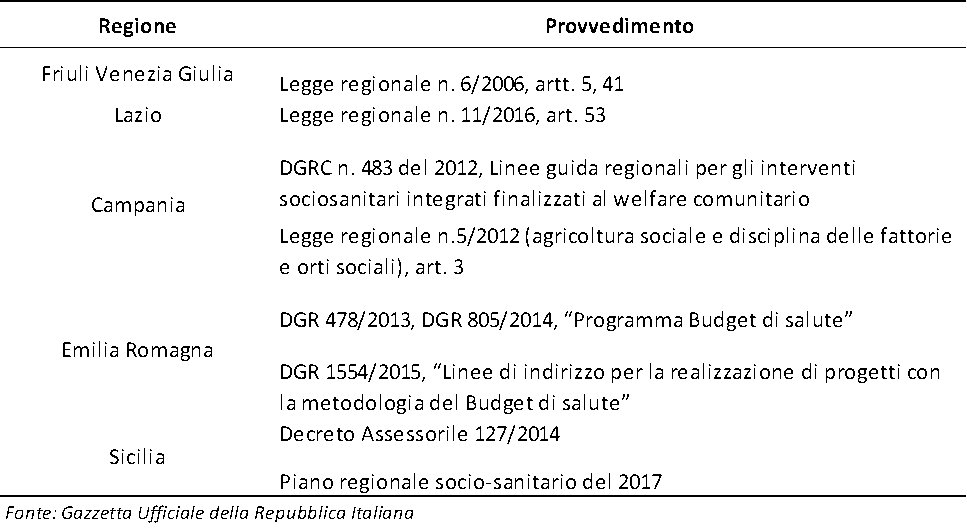
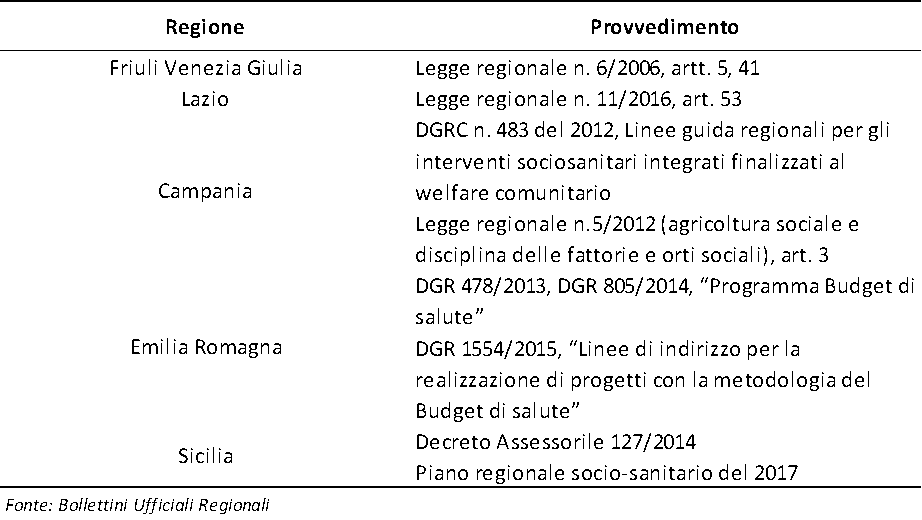
In 5 casi, Friuli Venezia Giulia, Lazio, Campania, Emilia Romagna, Sicilia, essa si sostanzia in progetti assistenziali individualizzati e personalizzati, sostenuti dai budget di salute, nella logica dell’integrazione socio sanitaria. In Sicilia ed in Campania i budget di salute sono stati applicati anche all’agricoltura sociale, nell’auspicio che si possano “creare le condizioni all’interno di un’azienda agricola che consentano a persone con specifiche esigenze di prendere parte alle attività quotidiane di una fattoria, al fine di assicurarne lo sviluppo e la realizzazione individuale, contribuendo a migliorare il loro benessere” (European Economic and Social Committee, 2013). In altri casi (Piemonte e Veneto), sono stati adottati provvedimenti che, pur non prevedendo lo strumento del budget di salute, vanno nella direzione della costruzione di percorsi riabilitativi personalizzati, costruiti in una logica di co-progettazione. La Lombardia, che con la LR 23/15 ha stabilito l’orientamento alla presa in carico della persona nel suo complesso, ha realizzato progetti di sperimentazione del Budget di Salute per promuovere l’inclusione sociale delle persone con disabilità attraverso la riqualificazione dei loro percorsi di vita.
Tabella 2 – Quadro normativo regionale
Conclusioni
Il contesto europeo e nazionale in tema di welfare vede una graduale transizione verso sistemi pubblico-privati e aperti alla partecipazione dei servizi sociali e sanitari, delle comunità locali, delle famiglie e dei destinatari stessi nella definizione e gestione dei servizi. Si tratta di processi che derivano dal cambiamento dei rapporti tra Stato, mercato e società civile, verso uno scenario in cui il livello pubblico sempre più definisce il quadro di riferimento e assume la direzione e il coordinamento della fornitura di servizi. La novità sta nel ruolo che il mercato e la società civile hanno iniziato a svolgere nella fornitura dei servizi stessi, spesso innovativi e basati sulla costruzione di reti che vedono la partecipazione di enti pubblici, pazienti, famiglie, comunità locali.
Il welfare pubblico-privato è nello stesso tempo un’esigenza dettata dalla riduzione delle risorse pubbliche e una risposta all’evoluzione delle società contemporanee. Tra le molteplici forme di partecipazione del privato e di altri soggetti, nonché di personalizzazione dei servizi socio-sanitari, i budget di salute, che in Europa vengono variamente denominati e definiti e presentano caratteristiche anche eterogenee, sembrano fornire la possibilità di dare una risposta sostenibile alla domanda di cure di lungo periodo rivolta a sistemi sanitari in crescente difficoltà. Le esperienze in corso in vari Paesi europei e in alcune regioni italiane sono recenti e, nonostante l’interesse presente in letteratura, tra gli operatori di settore e a livello di istituzioni, non esistono ancora evidenze in termini di impatti sui sistemi di welfare e sugli utenti. Sicuramente alcune tra le caratteristiche di personal budget, budget di salute, direct payments, person-centred budget, self-management models, tra le varie denominazioni esistenti, quali il ruolo delle reti formali e informali nella loro costruzione e gestione e il coinvolgimento delle comunità locali di appartenenza, ne fanno forme di organizzazione e pratiche sociali innovative da studiare e monitorare con attenzione.
L’evoluzione della politica sanitaria e sociale a livello sia europeo che nazionale è nella direzione di una sempre maggiore attenzione alla persona, ponendo le sue esigenze e necessità al centro di un processo di riabilitazione e di inclusione nella società civile. Questa modalità, costruita mediante la collaborazione e la partecipazione di vari soggetti pubblici e privati, potrà sempre più offrire risposte concrete e efficaci alle fasce deboli della popolazione, nella prospettiva che non siano più un “problema” per la società, bensì una risorsa.
Carmela De Vivo, Michela Ascani , CREA – Centro di ricerca Politiche e Bioeconomia
Salvatore Cacciola, Azienda Sanitaria Provinciale di Catania
Bibliografia
Bifulco L. (2005), Geometrie dell’integrazione: le governance di Campania, Friuli Venezia Giulia e Lombardia, La rivista delle politiche sociali, 5: 181-201.
European Commission (2017), Reflection Paper on the Social Dimension of Europe,COM(2017)206.European Commission (2018), Report of the seminar Financing integrated care and population heath management, Directorate-General for Health and Food Safety, 22 May 2018, The Hague. https://ec.europa.eu/health/sites/health/files/investment_plan/docs/ev_20180522_mi_en.pdf.
European Economic and Social Committee (2013), Opinion of the European Economic and Social Committee on Social Farming: green care and social and health policies, 2013/C 44/07.
European Platform for Rehabilitation (2016), Co-production of services, Briefing paper. https://www.epr.eu/wp-content/uploads/EPR_Paper_on_Co-production_2016.pdf
European Union (2017), European Pillar of Social Rights, doi:10.2792/95934.
Exworthy M., Powell M., Glasby J. (2017), The governance of integrated health and social care in England since 2010: great expectations not met once again?, Health Policy, 121: 1124-1130.
Fleming P. (2016), How personal budgets are working in Ireland. Evaluating the implementation of four individualized funding initiatives for people with a disability in Ireland. Mental Health and Social Research Unit, Maynooth University. Research brief.https://www.genio.ie/system/files/publications/PERSONAL_BUDGETS_IRELAND_MAY16_0.pdf.
Hatton C., Waters J. (2011), The National Personal Budget Survey,Lancaster University.https://www.thinklocalactpersonal.org.uk/.
Jurgen H. (1998), La nuova oscurità. Crisi dello stato sociale e esaurimento delle utopie, Roma: Edizioni lavoro..
Maino F. (2014), L’innovazione sociale nell’Unione Europea: uno stimolo per il rinnovamento del welfare, Quaderni di Economia Sociale, 1: 10-15.
Monteleone R. (2005), La contrattualizzione nelle politiche sociosanitarie: i voucher e i Budget di cura, in Bifulco L. (a cura di), Le politiche sociali. Temi e prospettive emergenti, Roma: Carocci..
Righetti A. (2013), I budget di salute e il welfare di comunità: metodi e pratiche, Roma, Bari: Laterza.
Starace F. (a cura di) (2011), Manuale pratico per l’integrazione sociosanitaria. Il modello del budget di salute, Roma: Carocci Faber.
Tulla A.F., Vera A., Badia A., Guirado C., Valldeperas N. (2014), Rural and Regional Development Policies in Europe: Social Farming in the Common Strategic Framework (Horizon 2020), Journal of Urban and Regional Analysis, 6: 1-35.
Van Berkel R., Valkenburg B. (ed.) (2007), Making it personal. Individualising activation services in the EU, Bristol: Policy Press.
Webber M, Treacy S., Carr S., Clark M., Parker G. (2014), The effectiveness of personal budgets for people with mental health problems: a systematic review, Journal of mental health, Abingdon, England, pp. 146-55. Welch E., Jones K., Caiels J., Windle K., Bass R. (2017), Implementing personal health budgets in England: a user-led approach to substance misuse, Health and Social Care in the Community, 25(5): 1634–1643.
Wirrmann
Gadsby E. (2013), Personal Budgets and Health: a review of the evidence, Centre
for Health Services Studies, University of Kent.https://pdfs.semanticscholar.org/4e17/992ef37a79514f15d8db3f6e48cd732fb4c7.pdf.
Note
(1) Costituzione dell’Organizzazione mondiale della Sanità, Firmata a New York il 22 luglio 1946, approvata dall’ Assemblea federale il 19 dicembre 1946 Strumenti di ratificazione depositati dalla Svizzera il 29 marzo 1947, entrata in vigore il 7 aprile 1948.

